Aufbau und Funktion der Brust
Die weibliche Brust besteht aus verschiedenen Geweben. In eine Art dreidimensionales Gerüst aus Bindegewebe sind Fett- und Drüsengewebe eingebettet. Die Drüsenläppchen bestehen aus unzähligen Bläschen, die in kleinste Milchgänge münden.
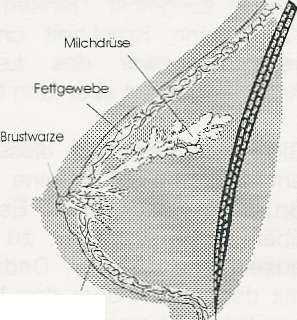
Diese fließen in immer größere Gänge zusammen, um schließlich gebündelt als große Milchgänge auf der Brustwarze (Mamille) an die Hautoberfläche zu treten.
Ausreifung und Funktion der Brust unterliegen dem Einfluss sowohl der im Eierstock gebildeten Sexualhormone als auch der Hormone der Hirnanhangsdrüse (Prolaktin und Oxytocin).
Was ist Brustkrebs?
Als Brustkrebs bezeichnet man bösartige Tumoren, die aus dem Drüsengewebe der weiblichen (ganz selten auch der männlichen) Brust entstehen.
Ursprungsort können sowohl die Milchgänge als auch die Drüsenläppchen sein. Dementsprechend gibt es unterschiedliche feingewebliche (histologische) Formen, die der Pathologe unterscheiden kann.
Im Frühstadium findet sich lediglich eine Geschwulst in der Brust. Bei fortgeschrittener Erkrankung kommt es zu Absiedelungen, zunächst in den Lymphknoten der Achselhöhle, später auch in anderen Organen, häufig in Knochen, Leber und Lunge.
Wodurch kann Brustkrebs entstehen?
Über die Ursachen der Brustkrebserkrankung ist wenig bekannt.
Vieles spricht dafür, dass ein Zusammenhang mit Umweltfaktoren und hier insbesondere der Ernährung besteht. Bei einer fleisch- und fettreichen Ernährung scheint die Brustkrebshäufigkeit zuzunehmen. Ob auch andere Ernährungsfaktoren, wie der Selengehalt der Nahrung oder der Verzehr von vitaminreicher Kost, eine Rolle spielen, ist noch nicht sicher zu beurteilen.
Obwohl es für die wissenschaftliche Medizin keine besondere Krebsdiät gibt, ist einer fettarmen und faserreichen Ernährung sicherlich der Vorzug vor einer eiweiß- und fettreichen Ernährung zu geben.
Weitere Faktoren, die bei der Entstehung des Brustkrebses eine Rolle spielen, sind genetische Faktoren, daneben spielen möglicherweise auch ein Östrogenüberschuss bei der älteren Frau bei relativem Gelbkörperhormonmangel eine Rolle im Sinne eines risikoerhöhenden östrogendominierten Hormonmilieus.
Dagegen halten die Untersuchungen, die den Ovulationshemmern („Antibabypillen“) eine Erhöhung des Krebsrisikos zuschrieben, kritischen Prüfungen nicht stand.
Von der Entstehung der ersten Tumorzelle bis zu einem erkennbaren kleinen Krebsknoten vergehen meist Jahre. Daher sind kurz zurückliegende seelische Störungen durch z. B. familiäre Probleme oder Partnerverlust nicht für die Entstehung des Krebses verantwortlich zu machen.
Allerdings wissen wir, dass auch durch seelische Prozesse die Abwehrkräfte des Körpers geschwächt werden können und ein bis dato unentdeckt gebliebener Knoten“ plötzlich‘ tastbar wird.
Da wir die einzelnen Zellen in ihrer Erbsubstanz nicht verändern können, kann man zur Vorbeugung gegen Brustkrebs lediglich folgende Maßnahmen empfehlen:
- Ernähren Sie sich ballaststoff- und faserreich sowie fettarm.
- Stillen Sie Ihre neugeborenen Kinder möglichst 4 bis 6 Monate lang.
- Bestrahlung gutartiger Brustknoten oder Entzündungen sollen vermieden werden. Dagegen überwiegt der Nutzen der Mammographie bei weitem ein potentielles Risiko. Stichwort: „FRÜHERKENNUNG VERHINDERT ORGANVERLUST.“
- Bei der Behandlung von Wechseljahrsbeschwerden oder Osteoporose sollten Sie nur ausgewogene Kombinationspräparate aus Östrogen und Gelbkörperhormon einnehmen.
Welche Warnzeichen müssen beachtet werden?
Sowohl die Frau selbst als auch der Arzt sollten auf folgende Warnsignale achten:
- Verlust früher vorhandener Symmetrie der Brüste.
- Beginnende Einziehung der Haut an einer Stelle oder gar der Mamille.
- Verstärkte Blutgefäßzeichnungen oder umschriebene Rötungen der Haut.
- Unterschiedliche Dichte der Brustdrüse.
- Tastbare Verhärtungen.
- Blutige oder einseitige Sekretion aus einer Mamille.
- Einseitige Missempfindungen, z. B. Kribbeln, Ameisenlaufen oder Ziehen in einem umschriebenen Bereich der Brustdrüse.
Würden alle diese Punkte von allen Frauen regelmäßig beachtet, würden entstehende Brustkrebsknoten nachweislich früher, d. h. mit kleinerem Durchmesser getastet. Dies würde die Chancen auf eine Gesundung erheblich verbessern.
Welche Untersuchungsmethoden gibt es?
1. Abtasten der Brust
Brustkrebsknoten bereiten im Anfangsstadium fast nie Schmerzen. Daher kommt der Brustselbstuntersuchung der Frau und der regelmäßigen Krebsfrüherkennungsuntersuchung beim Arzt eine erhebliche Bedeutung zu.
Der günstigste Zeitpunkt für die Selbstuntersuchung der Frau ist die Zeit nach der Menstruation. Die Untersuchung sollte im Sitzen und im Liegen bei herabhängenden und bei erhobenem Arm erfolgen unter besonderer Beachtung der oberen äußeren Anteile der Brust und der Brustwarzenregion. Jede neu aufgetretene Unregelmäßigkeit oder Veränderung sollte vermerkt werden.
2. Mammographie
Neben der klinischen Untersuchung ist die Mammographie unbestritten die wichtigste indirekte Untersuchungsmaßnahme, um einen Brustkrebsknoten in einem möglichst frühen Stadium zu erkennen.
Die Durchführung von Mammographien dürfte heute wegen der niedrigeren Strahlenbelastung durch spezielle moderne Techniken zu keiner nennenswerten Risikoerhöhung führen (Strahlenbelastung einer Mammographieaufnahme heute unter 0,005 Gy).
Was versteht man unter Mammographie?
Mammographie ist die Röntgenuntersuchung der weiblichen Brust.
Wie wird sie durchgeführt?
In einem speziellen Apparat wird die Brust in zwei Ebenen geröntgt. Sie muss dazu zwischen zwei Plexiglasplatten komprimiert werden, ein Vorgang, der auch bei aller Vorsicht einmal schmerzhaft sein kann.
Was ist durch diese Untersuchung zu erkennen?
Die Mammographie liefert bis heute von allen bildgebenden Verfahren die wichtigsten Informationen. Sie ist unverzichtbar bei der Beurteilung tastbarer Tumoren und die einzige Methode, mit der nicht tastbare Tumoren und Krebsvorstufen in der Brust erkennbar sind.
3. Ultraschalluntersuchung
Als Ergänzung zur Mammographie wird die Ultraschalluntersuchung der Brust (Mammasonographie) eingesetzt.
Als Suchmethode ungeeignet kann sie jedoch wertvolle Hinweise über die Beschaffenheit eines Tumors liefern.
Bei jungen Frauen mit tastbaren Tumoren sollte sie als Erstuntersuchung eingesetzt werden. Die in der Altersgruppe unter 40 Jahren häufigeren Cysten und gutartigen Tumoren lassen sich mit Ultraschall besser als mit der Mammographie beurteilen.
Hinzu kommt, dass die Untersuchung keine Strahlenbelastung mit sich bringt.
Je nach Befund können weitere Untersuchungsmethoden zur Anwendung kommen:
4. Galaktographie Röntgenologische Darstellung der Milchgänge
5. Pneumocystographie Röntgenologische Darstellung von Cysten nach Luftfüllung
6. Thermographie Darstellung der Wärmeabstrahlung (heute ungebräuchlich)
7 . K ernspintomographie mit Kontrastmittel Gadolinium (keine Strahlenbelastung aber sehr aufwendig)
Bei jedem Verdacht muss eine Gewebsentnahme zur feingeweblichen Untersuchung („Histologie“) durchgeführt werden.
Das geschieht je nach Befund mit unterschiedlichen Methoden.
Bei tastbaren und/oder im Ultraschall darstellbaren Tumoren wird in der Regel mit einem speziellen Gerät in lokaler Betäubung eine Gewebestanze entnommen (Jetbiopsie). Manche Ärzte bevorzugen die sog. Feinnadelaspirationszytologie, wobei allerdings nur einzelne Zellen und kein Gewebeverband gewonnen werden kann.
Bei rein mammographischen Befunden sind diese Verfahren unzuverlässig. Hier war bisher eine operative Entfernung des verdächtigen Areals nach Markierung durch einen dünnen Draht erforderlich. Durch die stereotaktische Vakuumbiopsie ist es nun möglich diese Operation zu vermeiden und dennoch grössere diagnostische Sicherheit zu gewährleisten. Bei diesem hochmodernen Verfahren wird die Brust in lokaler Betäubung unter direkter mammographischer Kontrolle punktiert. Stationärer Aufenthalt, Narkose- und Operationsrisiken entfallen.
In Einzelfällen kann es aber auch sinnvoll sein den verdächtigen Bereich operativ in Vollnarkose aus der Brust zu entfernen.
Welche Therapiemöglichkeiten bestehen?
1. Operation
Seit etwa Mitte der 80er Jahre hat die brusterhaltende Therapie (BET) die zuvor als Standardoperation praktizierte Amputation (Ablatio) der Brust nach und nach abgelöst.
Umfangreiche wissenschaftliche Studien hatten den Nachweis erbracht, dass beide Verfahren gleiche Heilungschancen bieten.
Eine Ablatio mammae ist heute nur noch in Ausnahmefällen erforderlich, etwa wenn der Tumor im Vergleich zum gesunden Brustanteil unverhältnismäßig gross ist, wenn gleich mehrere Tumoren in einer Brust auftreten oder wenn die zusätzliche Bestrahlung – sie ist bei BET unverzichtbar – von der Patientin nicht gewünscht wird.
Durch Nutzung plastisch-chirurgischer Verfahren in der Behandlung des Mammakarzinoms ist es immer möglich die erkrankte Brust zu erhalten bzw. sie mit Hilfe von körpereigenem Gewebe (Lappenplastiken) oder Fremdmaterialien (Implantaten) wieder aufzubauen. Verstümmelung durch die operative Therapie muss heute nicht mehr sein.
Wichtig für die Prognose und damit für die Weiterbehandlung ist es zu wissen, ob die Lymphknoten der Achselhöhle tumorfrei oder bereits befallen sind. Bei der Operation wird deshalb ein beträchtlicher Anteil der Lymphknoten der Achselhöhle entfernt, was bei manchen Frauen zu Lymphabflußstörungen im Arm (Lymphödem) führt.
Hier beginnt sich ein neues Verfahren durchzusetzen, bei dem nur noch ein bestimmter, vor der Operation markierter Lymphknoten, der „Wächterlymphknoten“, entfernt und sofort feingeweblich untersucht wird. Ist er tumorfrei, kann auf die Entfernung der restlichen Lymphknoten verzichtet werden. Das wird dazu führen, dass das gefürchtete Lymphödem immer seltener wird.
2. Bestrahlung
Bei brusterhaltender Therapie gehört die adjuvante (unterstützende) Strahlentherapie zum Behandlungskonzept. Sie ist eine Sicherheitsmassnahme, die zuverlässig kleinste, eventuell in der Brust verbliebene Nester von Tumorzellen vernichtet. Nach Ablatio mammae ist eine adjuvante Strahlentherapie nur in besonderen Fällen angezeigt.
Bei fortgeschrittenem Tumorleiden kann eine gezielt eingesetzte Strahlentherapie wirksam gegen Schmerzen und zerstörendes Tumorwachstum helfen.
3. Hormonelle und zytostatische Behandlung
Jeder bösartige Tumor bedroht das Organ, in dem er entsteht, durch zerstörendes Wachstum, bedroht aber auch Gesundheit und Leben der erkrankten Person durch Absiedelungen (Metastasen) in anderen Organen.
Es kann daher nicht das alleinige Ziel der Therapie des Mammakarzinoms sein, die befallene Brust zu sanieren. Fast noch wichtiger ist es, das Metastasierungsrisiko einzuschätzen und so weit wie möglich zu vermindern.
Diesem Ziel dient die adjuvante (unterstützende) medikamentöse Therapie, die heute in den meisten Fällen von Brustkrebs zum Einsatz kommt. Welche Behandlung im Einzelfall die beste ist, richtet sich nach verschiedenen Befunden, vor allem nach der Tumorgröße, dem Befall der Achsellymphknoten, der Hormonempfindlichkeit und anderen Eigenschaften des Tumorgewebes.
Bei hormonempfindlichen Tumoren älterer Frauen kommt in erster Linie das Antiöstrogen Tamoxifen zum Einsatz, bei jüngeren Frauen sind es Substanzen, die vorübergehend die Eierstöcke ausschalten, sog. GNRHAnaloga.
Hormonunempfindliche Tumoren erfordern meistens eine Chemotherapie.
Bewährt haben sich hier verschiedene Medikamentenkombinationen, die in bestimmten Zeitabständen als Infusionen verabreicht werden. Die Behandlung ist häufig mit unangenehmen Nebenwirkungen belastet. Allerdings sind in den letzten Jahren spezielle Medikamente entwickelt worden, mit denen sich die Behandlung erheblich besser ertragen lässt. Es kann auch sinnvoll sein, eine Hormontherapie im Anschluss an eine Chemotherapie zu verordnen.
Die gleichen Medikamente werden eingesetzt, wenn es bereits zu Absiedelungen gekommen ist. Auch wenn Heilungen dann nur noch selten erzielbar sind, kann das Fortschreiten der Erkrankung häufig gestoppt oder verlangsamt werden. Schmerzen und andere Beschwerden können gelindert, Komplikationen vermieden werden.
Mit dem Medikament HERCEPTIN steht neuerdings eine immunologische Therapie des Brustkrebses zur Verfügung. Es handelt sich dabei um einen Antikörper gegen einen Eiweiß-stoff (HER2), der auf der Oberfläche von Krebszellen ange-siedelt und an der Steuerung des Tumorwachstums beteiligt ist. Herceptin greift in diese Steuerungsvorgänge ein und kann so die Zellvermehrung bremsen. Voraussetzung für die Wirk-samkeit ist eine hohe Konzentration von HER2 im Tumor-gewebe.
Bei fortgeschrittenem (metastasierendem) Brustkrebs kann Herceptin (Handelsname Trastuzumab) allein oder in Kombination mit Zytostatika eingesetzt werden. Die adjuvante Therapie mit Herceptin wird derzeit in Studien untersucht.
Wie sieht das Nachsorgeprogramm aus?
Die Nachsorge nach einer Brustkrebserkrankung dient – wie die Primärbehandlung – der Wiederherstellung und der Erhaltung der Gesundheit. Der behandelnde Arzt soll die Patientin als kompetenter Partner begleiten, ihre Sorgen und Nöte ernst nehmen und ihren Beschwerden durch gezielte Untersuchungen nachgehen.
Sollte die Erkrankung im Bereich der operierten Brust wieder aufflammen, so ist es hilfreich, dies möglichst früh zu erkennen. Um so besser sind dann die Heilungsaussichten.
In regelmäßigen Abständen sollten deshalb körperliche Untersuchungen und Mammographien durchgeführt werden, letztere jährlich, evtl. – vor allem in den ersten beiden Jahren – auch halbjährlich. In bestimmten Situationen ist es sinnvoll, weitere Untersuchungen, z.B.. Ultraschall, Röntgen, Szintigraphien oder Laborteste, zu veranlassen.
Zu achten ist auch auf Behandlungsfolgen, etwa auf das Lymphödem, das auch heute noch bei ca. 10% der Frauen mit behandlungsbedürftigen Beschwerden einhergeht.
Hier ist vor allem Prophylaxe wichtig: Vermeidung bzw. sorgfältige Behandlung von Verletzungen des betroffenen Armes, angepasste körperliche Betätigung, keinesfalls übertriebene Schonung.
Die Behandlung besteht in der von speziell ausgebildeten Therapeuten durchgeführten Lymphdrainage.
In schweren Fällen kann die Anpassung von Kompressionsarmstrümpfen, ggf. auch eine stationäre Behandlung in einer lymphologischen Klinik helfen.
Arzneitherapie ist im allgemeinen ohne nachweisbare Wirkung oder gar gefährlich wie z.B. entwässernde Medikamente.
Die Krankheit und die Angst, die mit ihr einhergeht, zu überwinden, mit ihrer Bedrohung, aber dennoch gut zu leben, ist das Ziel der begleitenden Nachsorge. Eine grosse Hilfe kann hierbei die Mitarbeit in der Selbsthilfe oder in mehr psychotherapeutisch orientierten Gruppen sein.
Statistische Bewertung
Die Brustkrebserkrankung ist in der Bundesrepublik die häufigste Krebserkrankung der Frau und kommt fast doppelt so häufig vor wie die nächstfolgendhäufigste Krebserkrankung, der Dickdarmkrebs.
Im Saarland schwankte die Brustkrebshäufigkeit in den 80er Jahren um 100 auf 100.000 Einwohner. Das bedeutet, dass bei einer durchschnittlichen Lebenserwartung der Frauen in der Bundesrepublik von heute etwa 80 Jahren jede 13. Frau im Saarland und in der Bundesrepublik im Laufe ihres Lebens an Brustkrebs erkranken wird, das heisst. dass bei etwa 7 – 8% der Frauen diese Erkrankung diagnostiziert werden wird. Festzustellen ist in den letzten Jahren ein leichtes Ansteigen der Häufigkeit im Bezug auf die saarländische Bevölkerung, während die Häufigkeit, z. B. des Gebärmutterhalskrebses – bedingt durch die Erfolge der Krebsfrüherkennungsuntersuchung – absinkt.